Kızamık
| Kızamık ⓘ | |
|---|---|
| Diğer isimler | Morbilli, rubeola, kırmızı kızamık, İngiliz kızamığı |
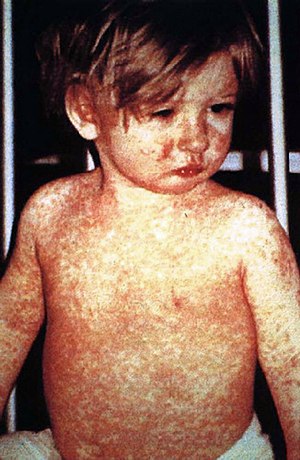 | |
| Dördüncü gün kızamık döküntüsü gösteren bir çocuk | |
| Uzmanlık | Bulaşıcı hastalık |
| Semptomlar | Ateş, öksürük, burun akıntısı, iltihaplı gözler, döküntü |
| Komplikasyonlar | Pnömoni, nöbetler, ensefalit, subakut sklerozan panensefalit, immünosupresyon, işitme kaybı, körlük |
| Olağan başlangıç | Maruziyetten 10-12 gün sonra |
| Süre | 7-10 gün |
| Nedenler | Kızamık virüsü |
| Önleme | Kızamık aşısı |
| Tedavi | Destekleyici bakım |
| Frekans | Yıl başına 20 milyon |
| Ölümler | 140,000+ (2018) |
Kızamık, kızamık virüsünün neden olduğu oldukça bulaşıcı bir enfeksiyon hastalığıdır. Belirtiler genellikle enfekte bir kişiye maruz kaldıktan 10-12 gün sonra gelişir ve 7-10 gün sürer. İlk belirtiler tipik olarak ateş, genellikle 40 °C'den (104 °F) yüksek ateş, öksürük, burun akıntısı ve iltihaplı gözlerdir. Semptomların başlamasından iki veya üç gün sonra ağız içinde Koplik lekeleri olarak bilinen küçük beyaz lekeler oluşabilir. Genellikle yüzde başlayan ve daha sonra vücudun geri kalanına yayılan kırmızı, düz bir döküntü tipik olarak semptomların başlamasından üç ila beş gün sonra başlar. Yaygın komplikasyonlar arasında ishal (vakaların %8'inde), orta kulak enfeksiyonu (%7) ve zatürre (%6) yer alır. Bunlar kısmen kızamığın neden olduğu bağışıklık sisteminin baskılanmasına bağlı olarak ortaya çıkar. Daha az yaygın olarak nöbetler, körlük veya beyin iltihabı meydana gelebilir. Diğer isimler arasında morbilli, rubeola, kırmızı kızamık ve İngiliz kızamığı bulunmaktadır. Alman kızamığı olarak da bilinen kızamıkçık ve roseola, birbiriyle ilgisi olmayan virüslerin neden olduğu farklı hastalıklardır. ⓘ
Kızamık, enfekte kişilerin öksürük ve hapşırıkları yoluyla bir kişiden diğerine kolayca yayılan hava yoluyla bulaşan bir hastalıktır. Ayrıca ağız veya burun salgılarıyla doğrudan temas yoluyla da yayılabilir. Son derece bulaşıcıdır: bağışıklığı olmayan ve enfekte bir kişiyle yaşam alanını paylaşan her on kişiden dokuzu enfekte olacaktır. Dahası, kızamığın üreme sayısı tahminleri, sıklıkla belirtilen 12 ila 18 aralığının ötesinde değişiklik göstermektedir. NIH 2017 tarihli bu makaleden şu alıntıyı yapmaktadır: "2017'de yapılan bir inceleme, 3.7-203.3 arasında uygulanabilir kızamık R0 değerleri belirlemiştir". İnsanlar döküntülerin başlamasından dört gün öncesinden dört gün sonrasına kadar başkalarına bulaştırıcıdır. Genellikle bir çocukluk hastalığı olarak görülse de, her yaştan insanı etkileyebilir. Çoğu insan hastalığa bir kereden fazla yakalanmaz. Şüpheli vakalarda kızamık virüsü testi yapılması halk sağlığı çalışmaları için önemlidir. Kızamığın diğer hayvanlarda görüldüğü bilinmemektedir. ⓘ
Bir kişi enfekte olduğunda, destekleyici bakım sonuçları iyileştirebilse de spesifik bir tedavi mevcut değildir. Bu bakım oral rehidrasyon solüsyonu (hafif tatlı ve tuzlu sıvılar), sağlıklı yiyecekler ve ateşi kontrol etmek için ilaçları içerebilir. Kulak enfeksiyonları veya zatürre gibi ikincil bakteriyel enfeksiyonlar ortaya çıkarsa antibiyotik reçete edilmelidir. Çocuklar için A vitamini takviyesi de önerilmektedir. ABD'de 1985 ve 1992 yılları arasında bildirilen vakalar arasında ölüm vakaların sadece %0,2'sinde meydana gelmiştir, ancak yetersiz beslenen kişilerde bu oran %10'a kadar çıkabilmektedir. Enfeksiyondan ölenlerin çoğu beş yaşından küçüktür. ⓘ
Kızamık aşısı hastalığı önlemede etkilidir, son derece güvenlidir ve genellikle diğer aşılarla birlikte uygulanır. Aşılama, 2000 ile 2017 yılları arasında kızamıktan kaynaklanan ölümlerin %80 oranında azalmasını sağlamıştır. 2017 yılı itibariyle dünya genelinde çocukların yaklaşık %85'i ilk dozlarını almıştır. Kızamık, başta Afrika ve Asya'nın gelişmekte olan bölgelerinde olmak üzere yılda yaklaşık 20 milyon insanı etkilemektedir. Aşıyla önlenebilir hastalıklar arasında önde gelen ölüm nedenlerinden biridir. 1980 yılında 2,6 milyon kişi, 1990 yılında ise 545.000 kişi kızamık nedeniyle hayatını kaybetmiştir. 2014 yılına gelindiğinde ise küresel aşılama programları kızamıktan ölenlerin sayısını 73.000'e düşürmüştür. Bu eğilimlere rağmen, bağışıklamadaki azalma nedeniyle hastalık ve ölüm oranları 2017'den 2019'a kadar artmıştır. ⓘ
| Kızamık ⓘ | |
|---|---|
 | |
Belirtiler ve semptomlar
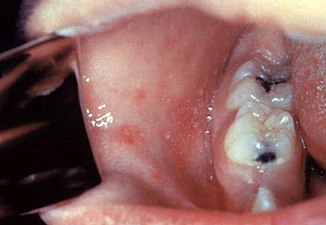
Damlacık yoluyla bulaşan kızamıkta, ilk bulgular ağız mukozasında saptanır. Nezle, konjunktivit ve ışığa duyarlılık (fotofobi) yakınmaları saptanan hastaların ağıziçi incelemelerinde, kulak kepçesi altına rastlayan alandaki büyük tükürük bezinin (parotis) ağıza açılan Stensen kanalının çevresindeki mukozada ve yanakta veziküllü/ülserli lezyonlar saptanır (Koplik lekeleri). Hastalık, hafif titreme ve ateş yükselmesi ile başlar. Nezle hali vardır. Çocuğun gözleri kızarmıştır ve ışığa bakamaz. Bademcikler şişmiştir. Öksürük de vardır. Kızamığın en kat'i belirtisi olarak ağız içinde yanak mukozasında gri-beyaz renkte, iğne başı büyüklüğünde çevresi koyu kırmızı lekeler olan koplik lekeleri görülür. Nezle, öksürük ve konjoktivit (göz iltihabı) ile geçen 3 veya 4 günden sonra 39-40 °C devam eden ateş düşmeye başlar ve bunu takiben kulakların arkasında, alında ve saçlı deride başlayan ufak pembe-kırmızı döküntüler ortaya çıkar; döküntüler bir süre sonra tüm vücuda yayılır. Öksürüğün görünmesinden sonra ateş tekrar yükselir, nezle ve konjonktivit daha da artar. Döküntüler 5-7 gün içinde kaybolurken lenfadenopati (lenforetiküler hiperplazi) görülür; lenfoid dokularda, hücre çekirdeklerinin içinde (intranükleer) inklüzyon cisimleri (Warthin-Finkeldey hücreleri) oluşur. Kızamık, belli belirsiz seyredebildiği gibi, ölüme kadar götürebilecek derecede ağır da seyredebilir. Vücudun direncini kıran bir hastalıktır. Dolayısıyla hastalık süresince fırsatçı mikroorganizmaların neden olduğu enfeksiyonlar görülebilir: Orta kulak iltihabı, ağız mukozası yangısı (stomatit), gastroenterit, larenjit, bronşit, menenjit, beyin iltihabı başlıcalarıdır. Beslenme bozukluğu ya da bağışıklık sistemi sorunları olan çocuklarda “dev hücreli pnömoni” olarak tanımlanan ağır bir akciğer hastalığı tablosu gelişir. ⓘ

Belirtiler tipik olarak maruziyetten 10-14 gün sonra başlar. Klasik semptomlar arasında dört günlük ateş (4 D) ve üç C-öksürük, coryza (soğuk algınlığı, ateş, hapşırma) ve konjonktivit (kırmızı gözler)- makülopapüler döküntü ile birlikte yer alır. Ateş yaygındır ve tipik olarak yaklaşık bir hafta sürer; kızamıkta görülen ateş genellikle 40 °C (104 °F) kadar yüksektir. ⓘ
Ağız içinde görülen Koplik lekeleri kızamık için tanı koydurucudur, ancak geçicidir ve bu nedenle nadiren görülür. Koplik lekeleri, genellikle azı dişlerinin karşısında yanakların iç kısmında görülen küçük beyaz lekelerdir. "Kırmızımsı bir zemin üzerinde tuz taneleri" gibi görünürler. Bir kişi maksimum bulaşıcılığa ulaşmadan önce bu lekelerin tanınması hastalığın yayılmasını azaltmaya yardımcı olabilir. ⓘ
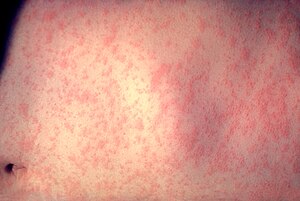
Karakteristik kızamık döküntüsü klasik olarak ateşin başlamasından birkaç gün sonra başlayan genel bir kırmızı makülopapüler döküntü olarak tanımlanır. Kulakların arkasında başlar ve birkaç saat sonra vücudun büyük kısmını kaplamadan önce baş ve boyuna yayılır ve genellikle kaşıntıya neden olur. Kızamık döküntüsü ilk belirtilerden iki ila dört gün sonra ortaya çıkar ve sekiz güne kadar sürer. Döküntünün kaybolmadan önce kırmızıdan koyu kahverengiye renk değiştirerek "lekelendiği" söylenir. Kızamık genellikle yaklaşık üç hafta sonra iyileşir. ⓘ
Kızamık aşısı olmuş ancak koruyucu bağışıklığı tam olmayan kişilerde bir tür modifiye kızamık görülebilir. Modifiye kızamık, uzun bir kuluçka dönemi, daha hafif ve daha az karakteristik semptomlarla (kısa süreli seyrek ve ayrı döküntüler) karakterizedir. ⓘ
Kızamık döküntüsü gününde Koplik lekeleri. ⓘ
Komplikasyonlar
Kızamık komplikasyonları nispeten yaygın olup ishal gibi hafif komplikasyonlardan pnömoni (doğrudan viral pnömoni veya ikincil bakteriyel pnömoni), laringotrakeobronşit (krup) (doğrudan viral laringotrakeobronşit veya ikincil bakteriyel bronşit), orta kulak iltihabı, akut beyin iltihabı (ve çok nadiren subakut sklerozan panensefalit) ve kornea ülseri (kornea skarına yol açar) gibi ciddi komplikasyonlara kadar değişir. ⓘ
Ayrıca kızamık bağışıklık sistemini haftalar ya da aylar boyunca baskılayabilir ve bu durum orta kulak iltihabı ve bakteriyel zatürre gibi bakteriyel süperenfeksiyonlara katkıda bulunabilir. İyileşmeden iki ay sonra diğer bakteri ve virüslere karşı antikor sayısında %11-73 oranında azalma görülür. ⓘ
1920'lerde kızamık zatürresi nedeniyle ölüm oranı %30 civarındaydı. Komplikasyon riski yüksek olan kişiler, 5 yaşından küçük bebekler ve çocuklar; 20 yaşından büyük yetişkinler; hamile kadınlar; lösemi, HIV enfeksiyonu veya doğuştan gelen bağışıklık yetmezliği gibi bağışıklık sistemi zayıf olan kişiler ve yetersiz beslenen veya A vitamini eksikliği olan kişilerdir. Komplikasyonlar genellikle yetişkinlerde daha şiddetlidir. 1987 ve 2000 yılları arasında Amerika Birleşik Devletleri'nde kızamığa bağlı ölüm oranı 1.000 vaka başına üç ölüm veya %0,3'tür. Yetersiz beslenme oranlarının yüksek olduğu ve sağlık hizmetlerinin yetersiz olduğu az gelişmiş ülkelerde ölüm oranları %28'e kadar çıkmıştır. Bağışıklık sistemi baskılanmış kişilerde (örneğin AIDS'li kişiler) ölüm oranı yaklaşık %30'dur. ⓘ
Önceden sağlıklı olan çocuklarda bile kızamık hastaneye yatmayı gerektiren ciddi hastalıklara neden olabilir. Her 1.000 kızamık vakasından biri, genellikle kalıcı beyin hasarıyla sonuçlanan akut ensefalite ilerler. Kızamık hastalığına yakalanan her 1.000 çocuktan bir ila üçü solunum ve nörolojik komplikasyonlar nedeniyle hayatını kaybedecektir. ⓘ
Neden

Kızamığa, Paramyxoviridae ailesi içindeki Morbillivirus cinsinin tek sarmallı, negatif anlamlı, zarflı bir RNA virüsü olan kızamık virüsü neden olur. ⓘ
Virüs oldukça bulaşıcıdır ve öksürme ve hapşırma yoluyla yakın kişisel temas veya salgılarla doğrudan temas yoluyla yayılır. Kızamık bilinen en bulaşıcı bulaşıcı virüstür. Bu hava sahasında veya yakındaki yüzeylerde iki saate kadar enfektif kalır. Kızamık o kadar bulaşıcıdır ki, eğer bir kişide varsa, bu kişiyle yakın teması olan bağışık olmayan kişilerin (örneğin ev halkı) %90'ı da enfekte olacaktır. İnsanlar virüsün tek doğal konakçılarıdır ve dağ gorillerinin hastalığa duyarlı olduğuna inanılmasına rağmen başka hiçbir hayvan rezervuarının olmadığı bilinmektedir. Kızamık virüsü enfeksiyonu için risk faktörleri arasında HIV veya AIDS'in neden olduğu bağışıklık yetmezliği, bağışıklık durumuna bakılmaksızın bir organ veya kök hücre nakli, alkilleyici ajanlar veya kortikosteroid tedavisinin alınmasını takiben bağışıklık baskılanması; kızamığın yaygın olarak görüldüğü bölgelere seyahat veya böyle bir bölgeden gelen yolcularla temas; ve rutin aşılama yaşından önce pasif, kalıtsal antikorların kaybı yer alır. ⓘ
Patofizyoloji

Kızamık virüsü mukozaya girdiğinde, trakea veya bronşlardaki epitel hücrelerini enfekte eder. Kızamık virüsü, yüzeyinde hemaglutinin (H proteini) adı verilen bir protein kullanarak konakçı hücre üzerindeki bir hedef reseptöre bağlanır; bu reseptör, tüm çekirdekli insan hücrelerinde ifade edilen CD46, B veya T hücreleri gibi bağışıklık hücrelerinde ve antijen sunan hücrelerde bulunan sinyal lenfosit aktivasyon molekülü veya SLAM olarak da bilinen CD150 veya hücresel bir yapışma molekülü olan nektin-4 olabilir. Bağlandıktan sonra, füzyon veya F proteini virüsün membranla kaynaşmasına ve nihayetinde hücre içine girmesine yardımcı olur. ⓘ
Virüs tek sarmallı negatif anlamlı bir RNA virüsü olduğundan, genomunu pozitif anlamlı bir mRNA sarmalına dönüştürmek için kullanılan RNA'ya bağımlı RNA polimeraz (RdRp) enzimini içerir. ⓘ
Bir hücreye girdikten sonra, viral proteinlere çevrilmeye hazırdır, hücrenin lipid zarfına sarılır ve yeni yapılmış bir virüs olarak hücreden dışarı gönderilir. Günler içinde kızamık virüsü yerel dokuya yayılır ve dendritik hücreler ve alveolar makrofajlar tarafından alınarak akciğerlerdeki bu yerel dokudan yerel lenf düğümlerine taşınır. Buradan yayılmaya devam eder, sonunda kana karışır ve daha fazla akciğer dokusunun yanı sıra bağırsaklar ve beyin gibi diğer organlara da yayılır. Enfekte dendritik hücrelerin kızamık virüsü tarafından işlevsel olarak bozulmasının kızamığa bağlı immünosupresyona katkıda bulunduğu düşünülmektedir. ⓘ
Teşhis
Tipik olarak klinik tanı, kızamık virüsüne maruz kaldıktan yaklaşık 10 gün sonra ateş ve halsizliğin başlamasıyla başlar ve ardından 4 gün içinde şiddeti artan öksürük, nezle ve konjonktivit ortaya çıkar. Koplik lekelerinin gözlenmesi de tanı koydurucudur. Bu semptomlara yol açabilecek diğer olası durumlar arasında parvovirüs, dang humması, Kawasaki hastalığı ve kızıl yer almaktadır. Ancak laboratuvar doğrulaması şiddetle tavsiye edilir. ⓘ
Laboratuvar testleri
Kızamığın laboratuvar tanısı, pozitif kızamık IgM antikorlarının doğrulanması veya ters transkripsiyon polimeraz zincir reaksiyonu tahlili kullanılarak boğaz, burun veya idrar örneğinden kızamık virüsü RNA'sının saptanması ile yapılabilir. Bu yöntem özellikle IgM antikorları sonuçlarının yetersiz olduğu vakaları doğrulamak için kullanışlıdır. Kan aldıramayan kişiler için tükürükten kızamığa özgü IgA testi için tükürük alınabilir. Kızamık teşhisi için kullanılan tükürük testleri, tükürük örneği toplanmasını ve kızamık antikorlarının varlığının test edilmesini içerir. Bu yöntem ideal değildir çünkü tükürük, örnek toplamayı ve kızamık antikorlarını tespit etmeyi zorlaştırabilecek birçok başka sıvı ve protein içerir. Tükürük ayrıca kan örneklerine göre 800 kat daha az antikor içerdiğinden tükürük testini ayrıca zorlaştırır. Kızamık geçirdiği bilinen diğer kişilerle pozitif temas, tanıya kanıt ekler. ⓘ
Önleme

Kızamığa karşı bağışıklığı olan anneler, özellikle de anne bağışıklığı aşı yerine enfeksiyon yoluyla kazanmışsa, çocuklarına henüz anne karnındayken antikor aktarırlar. Bu antikorlar genellikle yeni doğan bebeklere kızamığa karşı bir miktar bağışıklık kazandırır, ancak bu antikorlar yaşamın ilk dokuz ayı boyunca yavaş yavaş kaybolur. Anneden geçen kızamık antikorları kaybolan bir yaşından küçük bebekler kızamık virüsü ile enfeksiyona açık hale gelir. ⓘ
Gelişmiş ülkelerde, çocukların 12. ayda, genellikle üç parçalı MMR aşısının (kızamık, kabakulak ve kızamıkçık) bir parçası olarak kızamığa karşı aşılanması önerilir. Aşı genellikle bu yaştan önce yapılmaz çünkü bu tür bebekler olgunlaşmamış bağışıklık sistemi nedeniyle aşıya yetersiz yanıt verirler. Bağışıklık oranını artırmak için genellikle dört ila beş yaş arasındaki çocuklara ikinci bir doz aşı yapılır. Kızamık aşıları bir milyardan fazla insana yapılmıştır. Aşılama oranları, kızamığı nispeten nadir hale getirecek kadar yüksek olmuştur. Aşıya bağlı advers reaksiyonlar nadir olup, en sık ateş ve enjeksiyon bölgesinde ağrı görülür. Hayatı tehdit eden advers reaksiyonlar milyon aşılamada birden daha az görülür (<%0,0001). ⓘ
Kızamığın yaygın olduğu gelişmekte olan ülkelerde, Dünya Sağlık Örgütü (WHO) altı ve dokuz aylıkken olmak üzere iki doz aşı yapılmasını önermektedir. Aşı, çocuk HIV ile enfekte olsun ya da olmasın yapılmalıdır. Aşı, HIV ile enfekte bebeklerde genel nüfusa göre daha az etkilidir, ancak antiretroviral ilaçlarla erken tedavi etkinliğini artırabilir. Kızamık aşılama programları genellikle sıtmadan korunmak için yatak ağları, antiparazit ilaçlar ve A vitamini takviyeleri gibi diğer çocuk sağlığı müdahalelerini de sağlamak için kullanılır ve böylece diğer nedenlerden kaynaklanan çocuk ölümlerinin azaltılmasına katkıda bulunur. ⓘ
Bağışıklama Uygulamaları Danışma Komitesi (ACIP), daha önce kızamık bağışıklığı olduğuna dair pozitif kanıtı olmayan tüm yetişkin uluslararası yolcuların seyahatten önce iki doz MMR aşısı olmasını önermektedir, ancak 1957'den önce doğum bağışıklığın varsayımsal kanıtıdır. Amerika Birleşik Devletleri'nde 1957'den önce doğanların kızamık virüsü ile doğal olarak enfekte olmuş olmaları muhtemeldir ve genellikle duyarlı olarak kabul edilmeleri gerekmez. ⓘ
Kızamık aşısı ile otizm arasında bir ilişki olduğuna dair yanlış iddialar olmuştur; bu yanlış endişe aşılama oranını düşürmüş ve aşılama oranlarının sürü bağışıklığını korumak için çok düşük olduğu yerlerde kızamık vakalarının sayısını artırmıştır. Ayrıca, kızamık enfeksiyonunun kansere karşı koruduğuna dair yanlış iddialar ortaya atılmıştır. ⓘ
MMR aşısının uygulanması, virüse maruz kaldıktan sonra kızamığı önleyebilir (maruziyet sonrası profilaksi). Maruziyet sonrası profilaksi kılavuzları, yargı yetkisine ve nüfusa özgüdür. Kas içi antikor enjeksiyonu yoluyla kızamığa karşı pasif bağışıklama, maruziyetten sonraki yedinci güne kadar etkili olabilir. Hiçbir tedavi uygulanmamasına kıyasla, kızamık enfeksiyonu riski %83, kızamık nedeniyle ölüm riski ise %76 oranında azalmaktadır. Bununla birlikte, aktif kızamık aşısına kıyasla pasif bağışıklamanın etkinliği net değildir. ⓘ
MMR aşısı, 12 aylık veya daha büyük bir çocuğa yapıldığında tek dozdan sonra kızamığı önlemede %95 etkilidir; MMR aşısının ikinci bir dozu yapılırsa çocukların %99'unda bağışıklık sağlayacaktır. ⓘ
Kızamık aşısı virüsünün diğer kişilere bulaşabileceğine dair bir kanıt yoktur. ⓘ
Tedavi
Kızamık gelişmesi durumunda spesifik bir antiviral tedavi yoktur. Bunun yerine ilaçlar genellikle süperenfeksiyonları tedavi etmeye, yeterli sıvı ile iyi hidrasyon sağlamaya ve ağrıyı hafifletmeye yöneliktir. Küçük çocuklar ve ciddi şekilde yetersiz beslenenler gibi bazı gruplara, kızamığa karşı antikor tepkilerini artıran ve ciddi komplikasyon riskini azaltan bir immünomodülatör görevi gören A vitamini de verilir. ⓘ
İlaçlar
Tedavi, ateşi ve ağrıyı azaltmak için ibuprofen veya parasetamol (asetaminofen) ve gerekirse öksürük için solunum yollarını genişletmek için hızlı etkili bir ilaç ile destekleyicidir. Aspirine gelince, bazı araştırmalar aspirin alan çocuklar ile Reye sendromu gelişimi arasında bir korelasyon olduğunu öne sürmüştür. ⓘ
Tedavi sırasında A vitamini kullanımı körlük riskini azaltmak için önerilmektedir; ancak hastalığı önlemez veya iyileştirmez. Kullanımına ilişkin çalışmaların sistematik bir incelemesinde genel mortalitede azalma saptanmamıştır, ancak iki doz (200.000 IU) A vitamininin iki yaşından küçük çocuklarda kızamık mortalitesini azalttığı gösterilmiştir. Yeterince çalışılmadığı için kızamık geçiren çocuklarda çinko takviyesinin sonuçları etkileyip etkilemediği belirsizdir. Çin şifalı bitkilerinin etkili olup olmadığı konusunda yeterli çalışma yoktur. ⓘ
Prognoz
Çoğu insan kızamıktan kurtulur, ancak bazı durumlarda komplikasyonlar ortaya çıkabilir. Yaklaşık her 4 kişiden 1'i hastaneye kaldırılacak ve 1000 kişiden 1-2'si ölecektir. Komplikasyonlar 5 yaşın altındaki çocuklarda ve 20 yaşın üzerindeki yetişkinlerde daha olasıdır. Zatürre, kızamık enfeksiyonunun en yaygın ölümcül komplikasyonudur ve kızamığa bağlı ölümlerin %56-86'sını oluşturur. ⓘ
Kızamık virüsü enfeksiyonunun olası sonuçları arasında laringotrakeobronşit, sensörinöral işitme kaybı ve yaklaşık 10.000 ila 300.000 vakanın 1'inde genellikle ölümcül olan anensefalit yer alır. Akut kızamık ensefaliti, kızamık virüsü enfeksiyonunun bir diğer ciddi riskidir. Genellikle kızamık döküntüsünün ortaya çıkmasından iki gün ila bir hafta sonra görülür ve çok yüksek ateş, şiddetli baş ağrısı, kasılmalar ve zihin bulanıklığı ile başlar. Kızamık ensefaliti olan bir kişi komaya girebilir ve ölüm ya da beyin hasarı meydana gelebilir. ⓘ
Kızamık geçirmiş kişilerde yeniden semptomatik enfeksiyon görülmesi nadirdir. ⓘ
Kızamık virüsü, antikor üreten hücreleri öldürerek önceden edinilmiş bağışıklık hafızasını tüketebilir ve böylece bağışıklık sistemini zayıflatarak diğer hastalıklardan ölümlere neden olabilir. Bağışıklık sisteminin kızamık tarafından baskılanması yaklaşık iki yıl sürer ve epidemiyolojik olarak üçüncü dünya ülkelerindeki çocuk ölümlerinin %90'ında rol oynar ve tarihsel olarak Amerika Birleşik Devletleri, İngiltere ve Danimarka'da doğrudan kızamığın neden olduğundan çok daha fazla ölüme neden olmuş olabilir. Kızamık aşısı zayıflatılmış bir tür içermesine rağmen, bağışıklık hafızasını tüketmez. ⓘ
Epidemiyoloji

Kızamık son derece bulaşıcıdır ve bir toplumda dolaşımının devam etmesi, çocukların doğumuyla duyarlı konakçıların oluşmasına bağlıdır. Yetersiz sayıda yeni konakçı üreten topluluklarda hastalık yok olacaktır. Bu kavram kızamıkta ilk kez 1957 yılında Bartlett tarafından fark edilmiş ve kızamığı destekleyen minimum sayıdan kritik topluluk büyüklüğü (CCS) olarak bahsetmiştir. Ada topluluklarındaki salgınların analizi, kızamık için CCS'nin 250.000 civarında olduğunu göstermiştir. Sürü bağışıklığının sağlanması için, kızamığın insandan insana bulaşmasının kolay olması nedeniyle toplumun %95'inden fazlasının aşılanması gerekmektedir. ⓘ
2011 yılında DSÖ 158.000 ölümün kızamıktan kaynaklandığını tahmin etmektedir. Bu rakam 1990 yılında 630.000 ölümden daha düşüktür. 2018 itibariyle kızamık, dünyada aşıyla önlenebilir ölümlerin önde gelen nedenlerinden biri olmaya devam etmektedir. Gelişmiş ülkelerde ölüm oranı daha düşüktür; örneğin İngiltere ve Galler'de 2007'den 2017'ye kadar her 10.000 vakada iki ila üç arasında ölüm gerçekleşmiştir. Amerika Birleşik Devletleri'nde çocuklarda her 1.000 vakadan bir ila üçü ölmektedir (%0,1-0,2). Yüksek düzeyde yetersiz beslenen ve yeterli sağlık hizmeti alamayan toplumlarda ölüm oranı %10'a kadar çıkabilmektedir. Komplikasyonlu vakalarda bu oran %20-30'a kadar yükselebilir. 2012 yılında, BM üye devletleri arasında aşılama oranlarının artması nedeniyle kızamığa bağlı ölümlerin sayısı 2000 yılına göre %78 azalmıştır. ⓘ
| DSÖ-Bölge | 1980 | 1990 | 2000 | 2005 | 2014 |
|---|---|---|---|---|---|
| Afrika Bölgesi | 1,240,993 | 481,204 | 520,102 | 316,224 | 71,574 |
| Amerika Kıtası Bölgesi | 257,790 | 218,579 | 1,755 | 66 | 19,898 |
| Doğu Akdeniz Bölgesi | 341,624 | 59,058 | 38,592 | 15,069 | 28,031 |
| Avrupa Bölgesi | 851,849 | 234,827 | 37,421 | 37,332 | 16,899 |
| Güneydoğu Asya Bölgesi | 199,535 | 224,925 | 61,975 | 83,627 | 112,418 |
| Batı Pasifik Bölgesi | 1,319,640 | 155,490 | 176,493 | 128,016 | 213,366 |
| Dünya çapında | 4,211,431 | 1,374,083 | 836,338 | 580,287 | 462,186 |
Aşılamanın başlatıldığı ülkelerde bile oranlar yüksek kalabilir. Kızamık, aşıyla önlenebilir çocuk ölümlerinin önde gelen nedenlerinden biridir. Dünya çapında ölüm oranı, Kızamık Girişimi ortakları olan Amerikan Kızıl Haçı, Amerika Birleşik Devletleri CDC, Birleşmiş Milletler Vakfı, UNICEF ve DSÖ tarafından yürütülen aşılama kampanyası sayesinde önemli ölçüde azaltılmıştır. Küresel olarak kızamık, 1999'da 873.000 olan tahmini ölüm sayısını %60 azaltarak 2005'te 345.000'e düşürmüştür. 2008 yılı için yapılan tahminler, ölümlerin küresel olarak daha da azalarak 164.000'e düştüğünü göstermektedir. 2008 yılında kızamıktan kaynaklanan ölümlerin %77'si Güneydoğu Asya bölgesinde meydana gelmiştir. 2018 yılında dünya genelinde kızamığa bağlı 142.300 ölüm gerçekleşmiş olup, bu vakaların çoğu Afrika ve Doğu Akdeniz bölgelerinden bildirilmiştir. Bu tahminler, dünya genelinde kızamık enfeksiyonu nedeniyle 124.000 ölümün rapor edildiği 2017 yılına göre biraz daha yüksektir. ⓘ
2000 yılında DSÖ, kızamık, kızamıkçık ve konjenital kızamıkçık sendromu için laboratuvar sürveyansı sağlamak üzere Küresel Kızamık ve Kızamıkçık Laboratuvar Ağı'nı (GMRLN) kurmuştur. 2016'dan 2018'e kadar olan veriler, en sık tespit edilen kızamık virüsü genotiplerinin azaldığını göstermektedir; bu da artan küresel nüfus bağışıklığının bulaşma zincirlerinin sayısını azalttığını düşündürmektedir. ⓘ
2019'un ilk üç ayında bildirilen vakalar, 2018'in ilk üç ayına kıyasla %300 daha fazla olup, dünyanın her bölgesinde, hatta aşılanmamış insan kümeleri arasında yayıldığı genel aşılama kapsamının yüksek olduğu ülkelerde bile salgınlar görülmüştür. Kasım ayı ortası itibariyle bildirilen vaka sayısı, 2018'e kıyasla 2019'un ilk aylarında bildirilen artan enfeksiyon eğilimlerine benzer şekilde, Demokratik Kongo Cumhuriyeti'nde (ulusal sistemleri aracılığıyla bildirilen) 250.000 vaka ile birlikte küresel olarak 413.000'in üzerindedir. 2019 yılında dünya genelinde toplam vaka sayısı 869.770'e yükselmiştir. 2020 için bildirilen vaka sayısı 2019'a kıyasla daha düşüktür. DSÖ'ye göre, COVID-19 salgını, salgınların yaşandığı ülkeler de dahil olmak üzere en az 68 ülkede aşılama kampanyalarını engellemiş ve bu da ek vaka riskinin artmasına neden olmuştur. ⓘ
Avrupa

İngiltere ve Galler'de kızamıktan ölümler nadir olmakla birlikte 1940'larda yılda ortalama 500 civarındaydı. 1950'lerde tıbbi bakımın iyileştirilmesiyle ölümler azaldı ancak 1960'ların sonlarında aşılama başlayana kadar hastalığın görülme sıklığı gerilemedi. Kızamık, kabakulak ve kızamıkçık, MMR aşısı ile 1980'lerde daha geniş bir kapsama alanı elde edilmiştir. ⓘ
2013-14 yıllarında 30 Avrupa ülkesinde yaklaşık 10.000 vaka görülmüştür. Vakaların çoğu aşılanmamış bireylerde görülmüş olup vakaların %90'ından fazlası Almanya, İtalya, Hollanda, Romanya ve Birleşik Krallık'ta meydana gelmiştir. Ekim 2014 ile Mart 2015 arasında Almanya'nın başkenti Berlin'de görülen kızamık salgını en az 782 vakayla sonuçlanmıştır. 2017 yılında Avrupa'da sayılar artmaya devam ederek 21.315 vakaya ulaşmış ve 35 ölüm gerçekleşmiştir. 2018'in ilk rakamlarına göre bölgede rapor edilen vakalar 47 ülkede 3 kat artarak 82.596'ya ulaşmış ve 72 ölüm vakası görülmüştür; en fazla vaka Ukrayna'da (53.218) görülmüş olup en yüksek insidans oranları Ukrayna (milyonda 1209 vaka), Sırbistan (579), Gürcistan (564) ve Arnavutluk'tadır (500). Bir önceki yıl (2017) bölgede kızamık aşısı kapsamı ilk doz için %95 ve ikinci doz için %90 olarak tahmin edilmiş olup, bu rakam şimdiye kadar tahmin edilen en yüksek ikinci doz kapsamıdır. ⓘ
2019 yılında Birleşik Krallık, Arnavutluk, Çek Cumhuriyeti ve Yunanistan, hastalığın bu ülkelerde devam eden ve uzun süren yayılımı nedeniyle kızamıktan ari statülerini kaybetmiştir. 2019'un ilk 6 ayında Avrupa'da 90.000 vaka meydana gelmiştir. ⓘ
Amerika Kıtası
Yaygın aşılama sonucunda 2016 yılında hastalığın Amerika kıtasından elimine edildiği ilan edilmiştir. Ancak 2017, 2018, 2019 ve 2020 yıllarında bu bölgede yeniden vakalar görülmüştür. ⓘ
Amerika Birleşik Devletleri
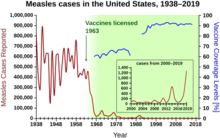
Amerika Birleşik Devletleri'nde kızamık, aşı bulunmadan önce 1960'larda milyonda yaklaşık 3.000 kişiyi etkilemekteydi. Çocukluk çağında aşılamanın yaygınlaşmasıyla birlikte bu rakam 1980'lerde milyonda 13 vakaya, 2000 yılında ise milyonda 1 vakaya düşmüştür. ⓘ
1991 yılında Philadelphia'da ortaya çıkan kızamık salgınının merkezi, cemaat üyelerini çocuklarını aşılatmaktan aktif olarak caydıran bir inanç iyileştirme kilisesi olan Faith Tabernacle Congregation olmuştur. 1400'den fazla kişiye kızamık bulaşmış ve dokuz çocuk hayatını kaybetmiştir. ⓘ
Amerika Birleşik Devletleri'nde aşılamadan önce her yıl üç ila dört milyon arasında vaka görülüyordu. Amerika Birleşik Devletleri 2000 yılında dolaşımdaki kızamıktan ari ilan edilmiş, 2001'den 2011'e kadar 911 vaka görülmüştür. CDC 2014 yılında endemik kızamık, kızamıkçık ve konjenital kızamıkçık sendromunun Amerika Birleşik Devletleri'ne geri dönmediğini söylemiştir. Bununla birlikte, yurt dışından ithal edilen vakalar nedeniyle zaman zaman kızamık salgınları devam etmektedir ve bunların yarısından fazlası, yurt dışında enfekte olan ve ABD'ye döndükten sonra başkalarına bulaştıran aşılanmamış ABD sakinlerinin sonucudur. CDC, bu gibi salgınları önlemek için toplum genelinde kızamık aşısı yapılmasını tavsiye etmeye devam etmektedir. ⓘ
2014 yılında, asemptomatik kızamık taşıyan aşılanmamış iki Amish erkeğin Filipinler'deki misyonerlik çalışmalarından ABD'ye dönmesiyle Ohio'da bir salgın başlamıştır. Aşılama oranlarının düşük olduğu bir topluma geri dönmeleri, dokuz ilçede toplam 383 vakayı kapsayacak şekilde büyüyen bir salgına yol açmıştır. Bu 383 vakanın 340'ı (%89) aşılanmamış bireylerde görülmüştür. ⓘ
4 Ocak - 2 Nisan 2015 tarihleri arasında CDC'ye 159 kızamık vakası bildirilmiştir. Bu 159 vakanın 111'inin (%70) Aralık 2014 sonlarında daha önce maruz kalınan bir vakadan kaynaklandığı tespit edilmiştir. Bu salgının Kaliforniya'daki Disneyland tema parkından kaynaklandığı düşünülüyordu. Disneyland salgını, yedi ABD eyaletinin yanı sıra Meksika ve Kanada'da çoğunluğu aşılanmamış ya da aşılanma durumu bilinmeyen 147 kişinin enfeksiyon kapmasından sorumlu tutulmuştur. Vakaların %48'i aşılanmamıştı ve %38'inin aşılanma durumundan emin olunmuyordu. Virüse ilk maruz kalan kişi hiçbir zaman tespit edilememiştir. ⓘ
2015 yılında Washington eyaletinde bir ABD'li kadın kızamık sonucu zatürreden ölmüştür. Bu kadın, 2003 yılından bu yana ABD'de kızamık nedeniyle hayatını kaybeden ilk kişiydi. Kadın kızamık aşısı olmuştu ve başka bir hastalık için bağışıklık sistemini baskılayıcı ilaçlar alıyordu. İlaçlar kadının kızamığa karşı bağışıklığını baskılamış ve kadın kızamık hastalığına yakalanmıştır; kadında döküntü gelişmemiş ancak ölümüne neden olan zatürreye yakalanmıştır. ⓘ
Haziran 2017'de Maine Sağlık ve Çevre Test Laboratuvarı Franklin County'de bir kızamık vakası olduğunu doğrulamıştır. Bu vaka Maine eyaletinde son 20 yılda görülen ilk kızamık vakasıdır. 2018 yılında Portland, Oregon'da 500 kişinin maruz kaldığı bir vaka meydana gelmiştir; bu kişilerden 40'ının virüse karşı bağışıklığı yoktur ve 2 Temmuz 2018 itibariyle ilçe sağlık yetkilileri tarafından izlenmektedir. Ekim 2018'den Şubat 2019'a kadar Brooklyn'de 200'den fazla vakanın bildirildiği bir salgın da dahil olmak üzere 2018'de Amerika Birleşik Devletleri genelinde 273 kızamık vakası bildirilmiştir. Salgın, Ortodoks Yahudi cemaatinin nüfus yoğunluğuyla bağlantılı olup, ilk maruziyet İsrail'i ziyaret ederken kızamığa yakalanan aşısız bir çocuktan kaynaklanmıştır. ⓘ
Bildirilen vakaların çoğunun 19 yaşında veya daha küçük kişilerde görülmesi nedeniyle, 2019 yılında kızamık yeniden ortaya çıkmış ve bu durum genellikle ebeveynlerin çocuklarına aşı yaptırmamayı tercih etmesiyle ilişkilendirilmiştir. Vakalar ilk olarak Ocak ayında Washington eyaletinde rapor edilmiş, en az 58 teyit edilmiş vakanın görüldüğü salgın, eyaletin geri kalanına kıyasla aşı muafiyeti oranının daha yüksek olduğu Clark County'de görülmüştür; eyalet verilerine göre Clark'taki her dört anaokul öğrencisinden biri aşı olmamıştır. Bu durum, Washington eyaleti valisi Jay Inslee'nin olağanüstü hal ilan etmesine ve eyalet kongresinin kişisel veya felsefi nedenlerle aşı muafiyetine izin vermeyen bir yasa çıkarmasına yol açtı. Nisan 2019'da New York Belediye Başkanı Bill de Blasio, kızamık vakalarındaki "büyük artış" nedeniyle halk sağlığı açısından acil durum ilan etti. 2017'de sadece iki vaka görülürken 2018'de Brooklyn'in Ortodoks Yahudi bölgelerinde 285 vaka görüldü. Komşu Rockland County'de 168 vaka daha görülmüştür. Diğer salgınlar arasında Kaliforniya'daki Santa Cruz County ve Butte County ile New Jersey ve Michigan eyaletleri de yer almaktadır. Nisan 2019 itibariyle 22 eyalette 695 kızamık vakası rapor edilmiştir. Bu, 2000 yılında eradike edildiği ilan edildiğinden bu yana görülen en yüksek kızamık vakası sayısıdır. 1 Ocak'tan 31 Aralık 2019'a kadar 31 eyalette 1.282 bireysel kızamık vakası teyit edilmiştir. Bu, 1992'den bu yana ABD'de bildirilen en yüksek vaka sayısıdır. Bu 1.282 vakadan kızamığa yakalanan 128 kişi hastaneye kaldırılmış ve 61'inde zatürre ve ensefalit gibi komplikasyonlar görülmüştür. ⓘ
Brezilya
Brezilya'da kızamığın yayılması 2016 yılında kesintiye uğramış ve bilinen son vaka on iki ay önce görülmüştür. Bu son vaka Ceará eyaletinde görülmüştür. ⓘ
Brezilya 2016 yılında Pan Amerikan Sağlık Örgütü tarafından kızamık eliminasyon sertifikası almaya hak kazanmıştır ancak Sağlık Bakanlığı 2018 yılında biri Amazonas eyaletinde diğeri Roraima'da olmak üzere iki salgın tespit edildiğini ve diğer eyaletlerde de (Rio de Janeiro, Rio Grande do Sul, Pará, São Paulo ve Rondônia) 1 Ağustos 2018 tarihine kadar toplam 1053 doğrulanmış vaka görüldüğünü açıklayarak ülkenin bu sertifikayı korumakta zorlandığını belirtmiştir. Bu salgınlarda ve diğer vakaların çoğunda bulaşma, virüsün özellikle Venezuela'dan ithal edilmesiyle ilişkilendirilmiştir. Bu durum, tespit edilen virüs genotipinin (D8) Venezuela'da dolaşımda olan virüsle aynı olmasıyla doğrulanmıştır. ⓘ
Güneydoğu Asya
Vietnam'da 2014 ilkbaharındaki kızamık salgınında, 19 Nisan itibariyle tahmini 8.500 kızamık vakası bildirilmiş ve 114 kişi hayatını kaybetmiştir; 30 Mayıs itibariyle 21.639 şüpheli kızamık vakası bildirilmiş ve 142 kişi kızamığa bağlı olarak hayatını kaybetmiştir. Myanmar'ın uzak bir kuzey bölgesinde yer alan Naga Öz Yönetim Bölgesi'nde, Ağustos 2016'da muhtemelen sağlık altyapısının zayıf olduğu bir bölgede aşılama eksikliğinden kaynaklanan bir kızamık salgını sırasında en az 40 çocuk hayatını kaybetmiştir. 2019 Filipinler kızamık salgınının ardından ülkede 338 ölümle sonuçlanan 23.563 kızamık vakası rapor edilmiştir. Mayıs 2019'dan itibaren Kelantan eyaletindeki Batek halkının Malezya Orang Asli alt grubu arasında da bir kızamık salgını meydana gelmiş ve kabileden 15 kişinin ölümüne neden olmuştur. ⓘ
Güney Pasifik
Yeni Zelanda'daki kızamık salgınında 2193 teyit edilmiş vaka ve iki ölüm vakası bulunmaktadır. Tonga'daki kızamık salgınında 612 kızamık vakası görülmüştür. ⓘ
Samoa
Samoa'da 2019 yılının sonlarında ortaya çıkan kızamık salgınında, 200.000 kişilik Samoa nüfusu içinde 5.700'den fazla kızamık vakası ve 83 ölüm vakası görülmüştür. Nüfusun yüzde üçünden fazlası enfekte olmuş ve 17 Kasım'dan 7 Aralık'a kadar olağanüstü hal ilan edilmiştir. Bir aşılama kampanyası, 2018'de %31 ila %34 olan kızamık aşılama oranını Aralık 2019'da uygun nüfusun tahmini %94'üne çıkarmıştır. ⓘ
Afrika
Demokratik Kongo Cumhuriyeti ve Madagaskar 2019'da en yüksek sayıda vaka bildiren ülkeler olmuştur. Ancak, ülke çapında yürütülen acil kızamık aşısı kampanyaları sonucunda Madagaskar'da vakalar azalmıştır. Ağustos 2019 itibarıyla Angola, Kamerun, Çad, Nijerya, Güney Sudan ve Sudan'da salgınlar görülmüştür. ⓘ
Madagaskar
2018'deki kızamık salgını 118.000 vaka ve 1.688 ölümle sonuçlanmıştır. Bu salgını 2017 (2575 vaka, 221 ölüm) ve 2014 (263 doğrulanmış vaka, 71 ölüm) yıllarında görülen bubonik ve pnömonik veba salgınları takip etmiştir. ⓘ
Demokratik Kongo Cumhuriyeti
Hastalığın ülkedeki tüm illere yayılmasının ardından 2019 yılında yaklaşık 5.000 ölüm ve 250.000 enfeksiyonla sonuçlanan bir kızamık salgını meydana geldi. Ölümlerin çoğu beş yaşın altındaki çocuklar arasındaydı. Dünya Sağlık Örgütü (WHO) bunu dünyanın en büyük ve en hızlı ilerleyen salgını olarak rapor etmiştir. ⓘ
Tarihçe

Kızamık zoonotik kökenlidir ve sığırları enfekte eden rinderpestten evrimleşmiştir. Kızamığın bir öncüsü, MÖ 4. yüzyılın başlarında veya MS 500'den sonra insanlarda enfeksiyonlara neden olmaya başlamıştır. MS 165-180 yıllarındaki Antoninler Vebası'nın kızamık olduğu tahmin edilmektedir, ancak bu vebanın asıl nedeni bilinmemektedir ve çiçek hastalığı daha olası bir nedendir. Kızamığın ilk sistematik tanımı ve çiçek ve suçiçeğinden ayrımı, Çiçek ve Kızamık Kitabı'nı yayınlayan İranlı hekim Muhammed ibn Zekeriya el-Razi'ye (860-932) atfedilir. Razi'nin kitabının yazıldığı dönemde salgınların hala sınırlı olduğuna ve virüsün insanlara tam olarak adapte olmadığına inanılmaktadır. MS 1100 ile 1200 yılları arasında bir zamanda kızamık virüsü rinderpestten tamamen ayrılarak insanları enfekte eden ayrı bir virüs haline gelmiştir. Bu durum, kızamığın bir salgını sürdürebilmesi için 500.000'den fazla duyarlı nüfusa ihtiyaç duyduğu gözlemiyle de uyuşmaktadır ki bu durum Ortaçağ Avrupa şehirlerinin büyümesini takiben tarihi zamanlarda ortaya çıkmıştır. ⓘ

Kızamık endemik bir hastalıktır, yani bir toplumda sürekli olarak mevcuttur ve birçok insan direnç geliştirir. Kızamığa maruz kalmamış toplumlarda yeni bir hastalığa maruz kalmak yıkıcı olabilir. 1529 yılında Küba'da ortaya çıkan bir kızamık salgını, daha önce çiçek hastalığından kurtulmuş olan yerli halkın üçte ikisini öldürmüştür. İki yıl sonra, kızamık Honduras nüfusunun yarısının ölümünden sorumluydu ve Meksika, Orta Amerika ve İnka medeniyetini harap etti. ⓘ
Kabaca 1855 ile 2005 yılları arasında kızamığın dünya çapında yaklaşık 200 milyon insanın ölümüne neden olduğu tahmin edilmektedir. ⓘ
Faroe Adaları'ndaki 1846 kızamık salgını, iyi çalışılmış olması açısından sıra dışıydı. Adalarda 60 yıl boyunca kızamık görülmemişti, bu nedenle neredeyse hiçbir ada sakininin kazanılmış bağışıklığı yoktu. Sakinlerin dörtte üçü hastalandı ve salgın kendi kendine sönmeden önce 100'den fazlası (%1-2) bu hastalıktan öldü. Peter Ludvig Panum salgını gözlemledi ve kızamığın bulaşıcı kişilerin hiç kızamık geçirmemiş kişilerle doğrudan teması yoluyla yayıldığını belirledi. ⓘ
Kızamık 1850'lerde Hawaii nüfusunun yüzde 20'sini öldürdü. 1875 yılında kızamık, nüfusun yaklaşık üçte biri olan 40.000'den fazla Fijiliyi öldürmüştür. Hastalık 19. yüzyılda Büyük Andaman nüfusunun yarısından fazlasını öldürmüştür. Aşı kullanılmaya başlanmadan önce her yıl yedi ila sekiz milyon çocuğun kızamıktan öldüğü düşünülmektedir. ⓘ
1914 yılında Prudential Sigorta Şirketi için çalışan bir istatistikçi, 22 ülkede yaptığı bir araştırmaya dayanarak ılıman kuşaktaki tüm ölümlerin %1'inin kızamıktan kaynaklandığını tahmin etmiştir. Ayrıca kızamık vakalarının %1-6'sının ölümle sonuçlandığını, aradaki farkın yaşa (0-3 en kötüsü), sosyal koşullara (örneğin aşırı kalabalık apartmanlar) ve önceden var olan sağlık koşullarına bağlı olduğunu gözlemlemiştir. ⓘ
1954 yılında hastalığa neden olan virüs, ABD'li David Edmonston adlı 13 yaşındaki bir çocuktan izole edilmiş ve civciv embriyo doku kültürüne adapte edilerek çoğaltılmıştır. Dünya Sağlık Örgütü A, B, C, D, E, F, G ve H olarak adlandırılan sekiz klad tanımlamaktadır. Bu kladlar içinde kızamık virüsünün yirmi üç suşu tanımlanmış ve belirlenmiştir. Merck'te çalışırken Maurice Hilleman ilk başarılı aşıyı geliştirdi. Hastalığı önlemeye yönelik lisanslı aşılar 1963 yılında kullanıma sunulmuştur. Geliştirilmiş bir kızamık aşısı 1968'de kullanıma sunuldu. Endemik bir hastalık olarak kızamık 2000 yılında Amerika Birleşik Devletleri'nden elimine edildi, ancak uluslararası seyahat edenler tarafından yeniden tanıtılmaya devam ediyor. 2019 yılında Amerika Birleşik Devletleri'nde 31 eyalete dağılmış en az 1.241 kızamık vakası görülmüş olup bunların dörtte üçünden fazlası New York'ta görülmüştür. ⓘ
Toplum ve kültür
Alman aşı karşıtı ve HIV/AIDS inkârcısı Stefan Lanka 2011 yılında kendi web sitesinde bir meydan okuma başlatarak kızamığın bir virüsten kaynaklandığını bilimsel olarak kanıtlayacak ve virüsün çapını belirleyecek kişiye 100.000 Avro vermeyi teklif etmiştir. Hastalığın psikosomatik olduğunu ve kızamık virüsünün var olmadığını öne sürmüştür. Alman doktor David Bardens tarafından çeşitli tıbbi çalışmalardan elde edilen ezici bilimsel kanıtlar sunulduğunda, Lanka bulguları kabul etmedi ve Bardens'i mahkemeye başvurmaya zorladı. İlk dava, Lanka'nın ödülü ödemesine karar verilmesiyle sonuçlandı. Ancak temyize gidildiğinde, sunulan kanıtların kendi şartlarını tam olarak karşılamaması nedeniyle Lanka'nın ödülü ödemesine gerek kalmadı. Dava, aralarında nörolog, tanınmış şüpheci ve bilime dayalı tıp savunucusu Steven Novella'nın da bulunduğu pek çok kişinin bu konuda yorum yapmasına yol açan geniş bir uluslararası haber aldı. ⓘ
Salgınlar yetersiz aşılanmış toplumlarda kolayca ortaya çıktığı için, hastalık bir toplumda yeterli aşılamanın bir testi olarak görülmektedir. Kızamık salgınları Amerika Birleşik Devletleri'nde, özellikle de aşılanma oranının düşük olduğu toplumlarda artış göstermektedir. Tek bir bölge içinde yaşa veya sosyal sınıfa göre farklı aşı dağılımı, aşılama etkinliğine ilişkin farklı genel algıları tanımlayabilir. Genellikle başka ülkelerden gelen yolcular tarafından bir bölgeye sokulur ve tipik olarak kızamık aşısı olmayanlara yayılır. ⓘ
Alternatif isimler
Diğer isimler arasında morbilli, rubeola, kırmızı kızamık ve İngiliz kızamığı bulunmaktadır. ⓘ
Araştırma
Mayıs 2015'te Science dergisi, araştırmacıların kızamık enfeksiyonunun bir popülasyonu iki ila üç yıl boyunca diğer hastalıklardan ölüm riski altında bırakabileceğini buldukları bir rapor yayınladı. Kızamık virüsünün antikor üreten hücreleri öldürebileceğini gösteren ek çalışmaların sonuçları Kasım 2019'da yayımlandı. ⓘ
Kızamık için özel bir ilaç tedavisi olan ERDRP-0519, hayvan çalışmalarında umut verici sonuçlar göstermiştir, ancak henüz insanlarda test edilmemiştir. ⓘ
Daha çok kimlerde ve ne zaman görülür?
Kızamık, çocuk hastalıkları arasındadır. Yetişkinlerde görülmemesi, bunların, çocuklukta kızamık geçirmiş olmalarına ve kalıcı bir bağışıklık kazanmalarına bağlıdır. Eğer çocukluğunda geçirmemişse, yaşlılığında bile geçirebilir. Sonbaharda hastalık artar. Kış aylarında, bilhassa Martta ve soğuk geçen Nisan aylarında en üst seviyeye çıkar. Salgınlar yapar. Yaz aylarında pek görülmez. ⓘ
Nasıl bulaşır?
Hastalık, sağlıklı bir insana hasta bir insandan genellikle hastanın tükürük damlacıkları, öksürmesi ve konuşmasıyla bulaşır. Ayrıca iyi havalandırılan ve güneş alan bir odada kızamığın bulaşma ihtimali azalır. Ve ayrıca hastanın kullanmış olduğu çamaşır, oyuncak ve yemek kaplarının hastalığın bulaşmasında rolü yoktur. Fakat, kaşık, çatal temizlenmeden ve kısa bir zaman içinde duyarlı bir kişi tarafından kullanılırsa hastalığın bulaşmasında rol oynayabilir. Hastalığın mikrobu, hastaların öksürük ve aksırıkları ile atılan tükrük taneleri üzerinde birkaç saat havada serbest kalır. Teneffüs yoluyla alınarak vücuda yerleşir. Hastalığın kuluçka süresi 9-10 gün kadardır. ⓘ
Kimler için tehlikelidir?
Kızamık, üç yaşın altında, yaşlılarda ve hamilelerde tehlikelidir. Beslenmesi bozuk, küçük çocuklarda, zatürre ile birlikte ölüme bile yol açabilir. ⓘ